Analizar el papel de las unidades docentes (UD) de atención familiar y comunitaria como agentes facilitadores de la implementación de guías de práctica clínica (GPC) y los factores asociados a un mayor esfuerzo en esta tarea.
Material y métodosDiseño: estudio descriptivo transversal con enfoque analítico.
ParticipantesUD en España (n=94).
Mediciones principalesVariables recogidas mediante encuesta autocumplimentada en 5 dominios: características de las UD, actividad formativa dirigida a la práctica clínica basada en pruebas, importancia atribuida a esta actividad, responsabilidad sobre implementación de GPC y percepción sobre barreras y facilitadores para su uso. Análisis descriptivo y multivariante siendo la variable dependiente el esfuerzo percibido de las UD para implementar GPC.
ResultadosRespondieron 45 UD (47,9%). El 42,2% (IC 95%: 27,8-56,6) de sus responsables ha dirigido proyectos de investigación y el 31,1% (IC 95%:17,6- 44,6) ha participado en elaborar GPC. Organizaban una media de 51horas (DE 47,2) de formación en práctica clínica basada en pruebas. El 97,7% (IC 95%:93,3-100) consideraba fundamental que los residentes conozcan y apliquen GPC y el 93,3% (IC 95%: 86,0-100) consideran los tutores responsables de implementarlas. Se relacionaron con un mayor esfuerzo de las UD la participación del responsable en GPC (coef.: 0,58; IC 95%: 0,00-1,16), la importancia dada a que los residentes las conozcan (coef.: 0,89; IC 95%: 0,24-1,54) y que estas parezcan aplicables (coef.: 0,35; IC 95%: –0,01-0,70).
ConclusionesLas UD reconocen la importancia de las GPC y consideran a los tutores responsables de su implementación. El esfuerzo de las UD para implementar GPC se relacionó con la experiencia previa de los responsables, la percepción de aplicabilidad y de necesidad de los residentes.
To analyze the role of Family and Community Care Trainig Units as facilitators of the implementation of Clinical Practice Guidelines (CPG) and the factors associated with a greater effort in this task.
Material and methodsDesign: Cross-sectional descriptive study with analytical approach.
ParticipantsTraining Units in Spain (N=94).
Main measurementsVariables were collected through a self-completed survey into five domains: characteristics of Training Units, training activity directed at evidence-based clinical practice (EBPP), importance attributed to this activity, responsibility for EBPP implementation, perception of barriers and facilitators to its use. Descriptive and multivariate analysis with the dependent variable being the perceived effort of the training unit to implement CPG.
Results45 Training Units responded (47.9%). 42.2%(CI 95%: 27.8-56.6) of their coordinators have directed research projects and 31.1% (CI 95%:17.6-44.6) have participated in elaborating CPG. They organized an average of 51hours (SD 47.2) of training in PCBP. 97.7% (CI95%:93.3-100) considered it fundamental that the residents ow and apply PCBP and 93.3% (CI95%:86.0-100) considered that tutors are responsible for the implementation. The participation of the coordinator in CPG (coef: 0.58; IC 95%: 0.00-1.16), awareness of how important is that residents know about CPG (coef: 0.89; IC 95%: 0.24-1.54) and that CPG appear to be widely applicable. applicable (coef: 0.35; IC 95%: -0.01-0.70) were related to a greater effort by the training units.
ConclusionsThe training units recognize the importance of CPGs and consider that tutors are responsible for their implementation. Training Units effort to implement CPG was related to unit coordinators previous experience, the perception of applicability and residents needs.
Las guías de práctica clínica (GPC) se han definido como «un conjunto de recomendaciones desarrolladas de forma sistemática para ayudar a pacientes y profesionales a tomar decisiones seleccionando las opciones diagnósticas o terapéuticas más adecuadas a la hora de abordar un problema de salud o una condición clínica específica»1. Su utilización permite aumentar la calidad de la atención, facilitando la toma de decisiones clínicas más efectivas, eficientes y seguras2, mejorar los resultados en salud de los pacientes3–6, la calidad de los cuidados7 o incluso los costes derivados de ciertos procesos8.
Los profesionales sanitarios pueden percibir que las GPC tienen una utilidad limitada para dar respuesta a la toma de decisiones clínicas reales9, y que los recursos invertidos en su elaboración no contribuyen de manera proporcional en mejoras sustanciales de la calidad asistencial, ni de los resultados en salud de la población diana10,11.
Esta falta de adopción de las recomendaciones de las GPC también se da en el periodo de especialización de los médicos. Se ha descrito el limitado uso que los médicos residentes hacen de las GPC basadas en la evidencia en campos tan dispares como la prescripción antibiótica12, las actividades preventivas o el abordaje de enfermedades muy prevalentes como hipertensión, diabetes13, insuficiencia renal crónica14 o cribado del cáncer15. Los residentes describen determinadas barreras para aplicar las recomendaciones de las GPC como la falta de tiempo o la falta de habilidades16,17. Otras dificultades son el desconocimiento, con una deficiente actitud hacia el aprendizaje autodirigido18 o una falta de interés hacia dichas GPC19,20.
Conocer cómo se manejan las GPC tiene un especial interés durante la formación del futuro especialista, por ser el periodo en el que existe una mayor sensibilidad para identificar los déficits formativos21, y en el que se adoptan los estilos de práctica profesional, con la adquisición de unas habilidades que tendrán un declinar constante a lo largo de la vida profesional22. El objetivo de este trabajo fue analizar el papel de las unidades docentes españolas que forman médicos de familia como agentes facilitadores de la implementación de GPC por parte de los residentes, y qué factores se asocian con una mayor implicación en este trabajo.
Material y métodosDiseñoEstudio descriptivo trasversal con enfoque analítico mediante encuesta autocumplimentada a los responsables de las unidades docentes de atención familiar y comunitaria (UD). El estudio fue desarrollado entre noviembre de 2016 y enero de 2017 y forma parte del estudio EDUCAGUIA23.
PoblaciónEl conjunto de las UD españolas (n=94)24 ofertaron, en el año que se diseña el estudio, 1.682 plazas para residentes de medicina familiar y comunitaria (MFyC) y 244 para residentes de enfermería familiar y comunitaria.
VariablesSe recogieron en una encuesta diseñada ad hoc que constaba de 39 preguntas agrupadas en 5 dominios (anexo 1):
- 1.
Características de la UD: número de residentes, centros acreditados, perfil del jefe de estudios y técnico de salud (sexo, edad, formación académica, actividad investigadora y participación en la elaboración GPC en los últimos 5 años) y perfil investigador de los tutores y participación en la elaboración de GPC en los últimos 5 años.
- 2.
Actividad formativa organizada por la UD orientada a la práctica clínica basada en pruebas (PCBP) y uso de GPC dirigidas a residentes (horas por año de residencia) y a tutores.
- 3.
Importancia atribuida a la adquisición de competencias durante la residencia en el manejo de GPC, grado de acuerdo con la trascendencia de que los residentes conozcan las principales GPC y valoren y lleven a cabo sus recomendaciones al acabar su periodo formativo.
- 4.
Atribución de responsabilidades para que los residentes trasladen las recomendaciones de las GPC a los tutores, al Sistema Nacional de Salud (SNS), o la propia UD.
- 5.
La percepción sobre las principales barreras y facilitadores para la implementación de las GPC elaboradas bajo el auspicio del SNS de los responsables de desarrollar el programa formativo.
Las preguntas sobre percepciones se respondían con escalas tipo Likert de 5 categorías (1=totalmente en desacuerdo; 2=poco de acuerdo; 3=ni de acuerdo ni en desacuerdo; 4=bastante de acuerdo; y 5=totalmente de acuerdo).
La variable dependiente fue la percepción del esfuerzo que hacía la propia UD en la implementación de GPC entre sus residentes, medida en las 5 categorías de la escala Likert. La percepción del esfuerzo se evaluó a través de la afirmación: «La UD utiliza todo su potencial para que los residentes trasladen las recomendaciones de las GPC a la práctica clínica diaria».
Se siguieron las recomendaciones CHERRIES para informar de metodología y resultados procedentes de cuestionarios online25.
Recogida de datosSe envió un correo electrónico a todas las UD con una presentación de los objetivos del estudio y una invitación a cumplimentar la encuesta. La encuesta estaba distribuida en 4 pantallas con las diferentes secciones y el tiempo estimado para cumplimentarla fue de 10minutos. Tras el primer envío se realizó una llamada para exponer los objetivos del estudio a las UD y se repitieron 2 nuevos envíos por correo electrónico separados por 15 días.
Se creó un enlace personalizado para cada UD con una única posibilidad de respuesta. Una vez finalizado el cuestionario no se podía volver a usar el mismo enlace como mecanismo de control de la respuesta múltiple.
La participación era voluntaria y sin contraprestación por la cumplimentación.
Análisis de datosSe realizó un análisis descriptivo con frecuencias y medidas de tendencia central y de dispersión según las características de las variables con sus intervalos de confianza (IC 95%). Las respuestas en las escalas tipo Likert, aunque no existe duda de que los datos que provienen de las escalas de Likert son ordinales, se analizaron como variables continuas basándonos en la bibliografía que demuestra de manera empírica que pueden analizarse con métodos paramétricos26.
La variable dependiente elegida para el objetivo secundario fue el esfuerzo percibido por la UD en la implementación de las GPC. La construcción de modelos se hizo mediante el modelo lineal general, que permite obtener estimadores insesgados de las asociaciones en presencia de heterocedasticidad27,28. Se eligió el mejor modelo en términos de ajuste mediante los criterios de Akaike y Bayes, teniendo en cuenta el mejor marco teórico.
Aspectos éticos y legalesEl proyecto fue aprobado por el Comité de Ética de Investigación Clínica del Hospital Universitario Fundación de Alcorcón. Los datos fueron disociados y en ningún momento las UD fueron identificables.
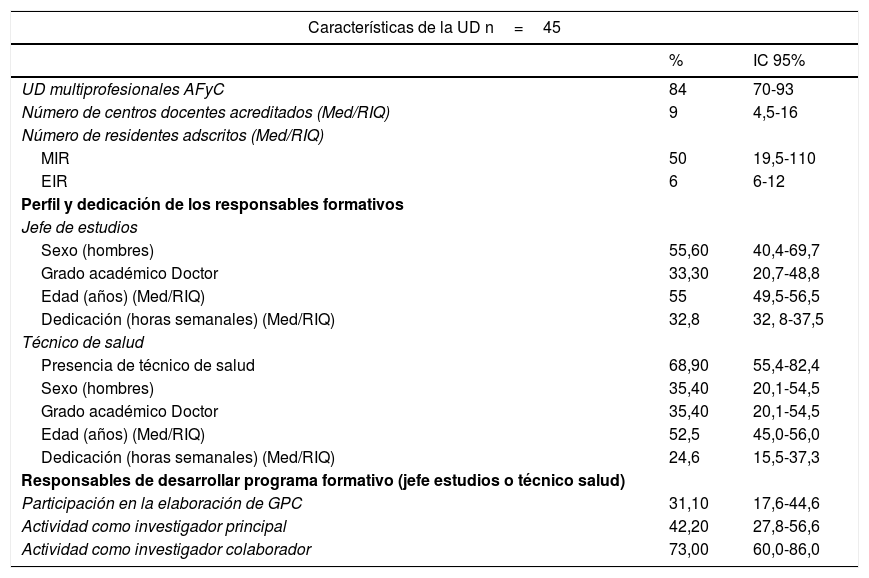
ResultadosCompletaron la encuesta 45UD (47,9%). Sus características y las de sus responsables se describen en la tabla 1.
Características de las unidades docentes, sus responsables y tutores
| Características de la UD n=45 | ||
|---|---|---|
| % | IC 95% | |
| UD multiprofesionales AFyC | 84 | 70-93 |
| Número de centros docentes acreditados (Med/RIQ) | 9 | 4,5-16 |
| Número de residentes adscritos (Med/RIQ) | ||
| MIR | 50 | 19,5-110 |
| EIR | 6 | 6-12 |
| Perfil y dedicación de los responsables formativos | ||
| Jefe de estudios | ||
| Sexo (hombres) | 55,60 | 40,4-69,7 |
| Grado académico Doctor | 33,30 | 20,7-48,8 |
| Edad (años) (Med/RIQ) | 55 | 49,5-56,5 |
| Dedicación (horas semanales) (Med/RIQ) | 32,8 | 32, 8-37,5 |
| Técnico de salud | ||
| Presencia de técnico de salud | 68,90 | 55,4-82,4 |
| Sexo (hombres) | 35,40 | 20,1-54,5 |
| Grado académico Doctor | 35,40 | 20,1-54,5 |
| Edad (años) (Med/RIQ) | 52,5 | 45,0-56,0 |
| Dedicación (horas semanales) (Med/RIQ) | 24,6 | 15,5-37,3 |
| Responsables de desarrollar programa formativo (jefe estudios o técnico salud) | ||
| Participación en la elaboración de GPC | 31,10 | 17,6-44,6 |
| Actividad como investigador principal | 42,20 | 27,8-56,6 |
| Actividad como investigador colaborador | 73,00 | 60,0-86,0 |
Med/RIQ: mediana (rango intercuartílico).
La mayoría de las UD incluidas eran multiprofesionales, con amplia variabilidad en su tamaño. Los jefes de estudio eran mayoritariamente hombres y con dedicación de jornada completa para los 27 casos que ofrecieron esta información. El 68,9% de las UD reportó tener un técnico de salud, con dedicación parcial en la mayoría de las unidades.
En un 31% de UD sus jefes de estudio y/o técnicos de salud habían participado en la elaboración de las GPC en los últimos 5 años (IC 95%: 17,0-45,0%), y el 71% contaban con menos de 5 tutores que lo hubieran hecho (IC 95%: 57,3-84,9%).
Aproximadamente 3 de cada 4 UD (73,0%; IC 95%: 60,0-86,0%) contaban con jefes de estudios o técnicos de salud que habían colaborado en proyectos de investigación financiados en convocatorias competitivas, pero solo en el 42,2% (IC 95%: 27,8-56,6%) habían sido investigadores principales de esos proyectos. En el caso de los tutores el 51,1% de las UD tenían más de 5 tutores implicados en proyectos financiados en los últimos 5 años (51,1%; IC 95%: 36,5-65,7%), pero solo el 28,9% (IC 95%: 15,7-42,1%) contaban con más de 5 tutores que hubieran dirigido este tipo de proyectos.
Las UD programaban una mediana de 37 horas formativas (RIC: 25-70) a lo largo de la residencia (media 51 horas, IC 95%: 36,9-65,2) sobre actividades relacionadas con la PCBP y las GPC. Con respecto a la formación de tutores un 36% de las UD (IC 95%: 22,4-51,7%) organizaban formación para tutores orientada a la PCBP y uso de GPC.
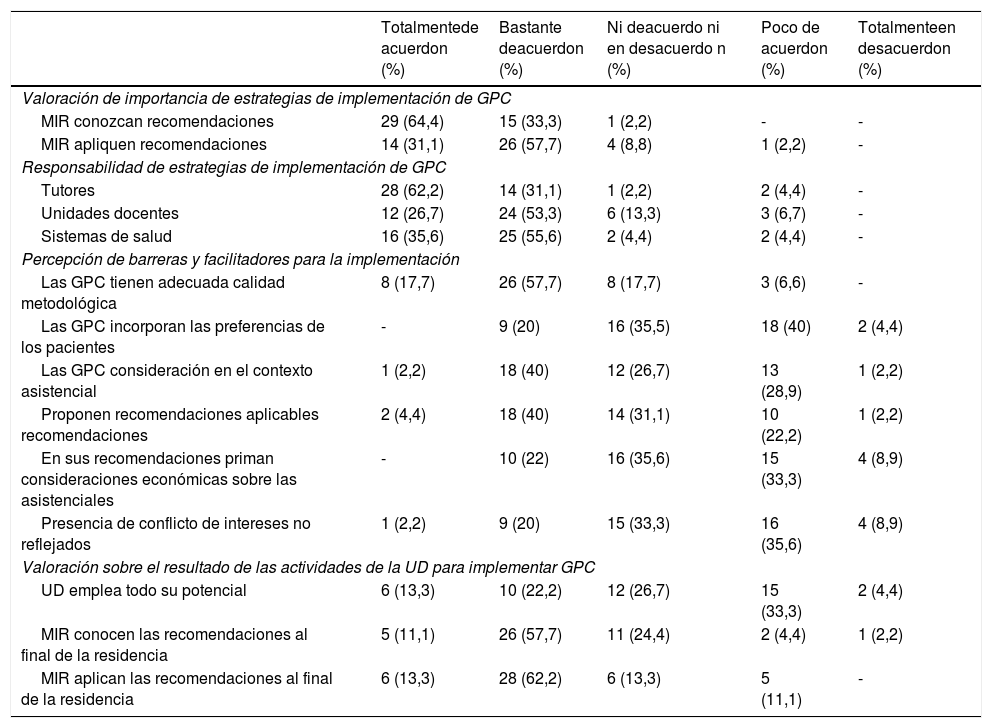
La mayoría de los encuestados reconocían la importancia de las GPC en la formación de los futuros especialistas, aunque depositaban la responsabilidad de su difusión principalmente en los tutores (tabla 2). En general se consideraba adecuada la calidad metodológica de las GPC (75,4%). Las barreras para la utilización de las GPC percibidas mayoritariamente fueron la falta de aplicabilidad de sus recomendaciones (únicamente en un 44% se consideran directamente aplicables), la limitada incorporación de la perspectiva del paciente (44,4%) y la falta de consideración del contexto en el que tienen que ser aplicadas (31,1%). Solo en un 22,2% de los casos se consideraba un posible conflicto de interés en la elaboración de las GPC y un 22,2% pensaba que tenían más peso las cuestiones de índole económica que las puramente asistenciales.
Percepciones de los responsables de las unidades docentes
| Totalmentede acuerdon (%) | Bastante deacuerdon (%) | Ni deacuerdo ni en desacuerdo n (%) | Poco de acuerdon (%) | Totalmenteen desacuerdon (%) | |
|---|---|---|---|---|---|
| Valoración de importancia de estrategias de implementación de GPC | |||||
| MIR conozcan recomendaciones | 29 (64,4) | 15 (33,3) | 1 (2,2) | - | - |
| MIR apliquen recomendaciones | 14 (31,1) | 26 (57,7) | 4 (8,8) | 1 (2,2) | - |
| Responsabilidad de estrategias de implementación de GPC | |||||
| Tutores | 28 (62,2) | 14 (31,1) | 1 (2,2) | 2 (4,4) | - |
| Unidades docentes | 12 (26,7) | 24 (53,3) | 6 (13,3) | 3 (6,7) | - |
| Sistemas de salud | 16 (35,6) | 25 (55,6) | 2 (4,4) | 2 (4,4) | - |
| Percepción de barreras y facilitadores para la implementación | |||||
| Las GPC tienen adecuada calidad metodológica | 8 (17,7) | 26 (57,7) | 8 (17,7) | 3 (6,6) | - |
| Las GPC incorporan las preferencias de los pacientes | - | 9 (20) | 16 (35,5) | 18 (40) | 2 (4,4) |
| Las GPC consideración en el contexto asistencial | 1 (2,2) | 18 (40) | 12 (26,7) | 13 (28,9) | 1 (2,2) |
| Proponen recomendaciones aplicables recomendaciones | 2 (4,4) | 18 (40) | 14 (31,1) | 10 (22,2) | 1 (2,2) |
| En sus recomendaciones priman consideraciones económicas sobre las asistenciales | - | 10 (22) | 16 (35,6) | 15 (33,3) | 4 (8,9) |
| Presencia de conflicto de intereses no reflejados | 1 (2,2) | 9 (20) | 15 (33,3) | 16 (35,6) | 4 (8,9) |
| Valoración sobre el resultado de las actividades de la UD para implementar GPC | |||||
| UD emplea todo su potencial | 6 (13,3) | 10 (22,2) | 12 (26,7) | 15 (33,3) | 2 (4,4) |
| MIR conocen las recomendaciones al final de la residencia | 5 (11,1) | 26 (57,7) | 11 (24,4) | 2 (4,4) | 1 (2,2) |
| MIR aplican las recomendaciones al final de la residencia | 6 (13,3) | 28 (62,2) | 6 (13,3) | 5 (11,1) | - |
El 64,4% de las respuestas estaban en desacuerdo con la idea de que las UD empleasen todo su potencial para que los residentes conociesen y manejasen las GPC, aunque sí se estaba de acuerdo de forma mayoritaria con que los residentes las conocen al acabar su periodo formativo (68,8%) y con que las aplican (75,5%).
La tabla 3 muestra los resultados del análisis multivariante. Las únicas variables que se relacionaban con un mayor esfuerzo de las UD en esta formación eran la participación del jefe de estudios/ técnico de salud en la elaboración de GPC (coef.: 0,58; IC 95%: 0,00-1,16), que se considere importante que los residentes conozcan GPC (coef.: 0,89; IC 95%: 0,24-1,54) y que las GPC se vean aplicables (coef: 0,35; IC 95%: –0,01-0,70), en este último caso el nivel de significación era ligeramente superior a 0,05.
Factores que se asocian a un mayor esfuerzo por parte de las unidades docentes para implementar guías de práctica clínica
| Coeficiente | IC 95% | p>z | |
|---|---|---|---|
| Horas semanales de Jefe de estudios ytécnico de salud | 0,01 | –0,01; 0,03 | 0,44 |
| Jefe de estudios o Técnico de Salud hanparticipado en GPC | 0,58 | 0,00; 1,16 | 0,05 |
| Jefe de estudios o técnico de salud que han dirigido proyectos de investigación | –0,15 | –0,84; 0,54 | 0,67 |
| Tutores participan en GPC | 0,27 | –0,09; 0,63 | 0,14 |
| Importancia de que los MIR conozcan GPC | 0,89 | 0,24: 1,54 | 0,01 |
| Acuerdo con existencia de conflicto de intereses en las GPC | 0,13 | –0,22: 0,47 | 0,48 |
| Acuerdo con aplicabilidad de las GPC | 0,35 | –0,01; 0,70 | 0,06 |
AIC: 3,160; g(u)=u; n=45; Link: familia distribucional f (normal).
Los resultados presentados muestran una actitud positiva de los responsables de las UD hacia la utilización de las GPC por parte de los residentes, considerando trascendente que los residentes conozcan y apliquen las recomendaciones de las principales GPC al finalizar su periodo formativo. Pero solo la tercera parte de las UD encuestadas mostraban un amplio acuerdo en que emplearan todo su potencial para ello. Probablemente esta «discordancia» se deba a su percepción sobre quién es el actor principal en el proceso de hacer llegar las GPC a los residentes. Se ve al tutor como protagonista principal en esta tarea y también se cree oportuna la participación institucional, asumiendo en menor medida la responsabilidad de la propia UD en este proceso.
Aunque este hecho es acorde con lo recogido en el Programa Oficial de la Especialidad de MFyC29, que da al tutor un papel protagonista en el proceso formativo, con los resultados del estudio, la masa crítica de tutores con experiencia en elaboración de GPC o involucrados en proyectos de investigación de calidad es limitada. Ello debería hacernos reflexionar sobre el papel que han de tener las UD. El proceso de elaboración de GPC es complejo, largo y costoso y la participación de tutores en los equipos elaboradores es generalmente puntual, por lo que para conseguir una mayor implantación de GPC debería facilitarse que los tutores las conozcan y diseñar estrategias docentes para promover su implementación en la actividad laboral y docente del tutor. Las UD deberían desempeñar un papel importante para facilitar esta tarea.
Estudios previos no ofrecen un panorama diferente a la percepción de las UD sobre la utilización de las recomendaciones de las GPC por parte de los residentes. Aunque el manejo de GPC es un punto clave en los programas formativos de los residentes de MFyC, existe evidencia del uso limitado que se hace de ellas tanto por parte de los residentes como de los tutores13,30.
Respecto a las barreras y facilitadores descritos por los responsables de las UD, coinciden con lo recogido en la literatura, aunque la importancia relativa atribuida a cada una es diferente. Las GPC parecen haber llegado al «mundo real», pero una parte de los médicos de familia sigue viéndolas poco aplicables y en muchos casos orientadas a enfermedades únicas, no recogiendo la complejidad de los pacientes con multimorbilidad que precisan de una visión más global31, o las percibe en muchos casos como instrumentos de control32. Otros autores mencionan entre las barreras la percepción de conflicto de intereses con las recomendaciones sugeridas33.
En este estudio aparece como barreras fundamentales la falta de aplicabilidad, la distancia percibida con la perspectiva del paciente, a pesar de la importancia de la consideración de dicha perspectiva34. Sin embargo, no se cree que haya conflictos de intereses o que primen las consideraciones económicas en las recomendaciones, ni existen dudas en cuanto a la calidad metodológica de los contenidos. Hay que señalar que las preguntas hacían referencia a las guías que cumplen criterios de calidad y están «bajo el auspicio del Sistema de Salud como GuiaSalud», que cuenta con unos criterios de selección, que la han dotado de un elevado grado de reputación entre los profesionales que las usan.
En cuanto a los factores asociados a diferentes percepciones de esfuerzo de las UD en la implementación de GPC, señalan que la falta de recursos o problemas estructurales no explicaban las diferencias encontradas, a pesar de que este hecho se ha esgrimido como una barrera para dicha implementación16. Sí se asociaba la percepción de esfuerzo con la participación previa en la elaboración de GPC, con la importancia atribuida al proceso y con la aplicabilidad que se atribuía a las GPC.
La formación de adultos necesita de una estrategia orientadora35. Esta metodología, que también puede entenderse como válida para la transmisión de las habilidades para el manejo de las GPC, exige personas formadas y motivadas, y estas características se asocian con la participación en el proceso de elaboración de GPC. También era previsible que una mayor sensibilidad con la necesidad de que los residentes conozcan las GPC se asocie con un mayor esfuerzo. Para dar respuesta a una necesidad formativa es imprescindible detectarla y priorizarla como importante36. Y algo parecido ocurre con la aplicabilidad, que se sabe que se relaciona con la facilidad de implementación de las GPC31.
Este trabajo tiene algunas limitaciones. No puede asegurarse la representatividad del total de las UD del país, ya que respondieron al cuestionario algo menos de la mitad del total de las existentes, un porcentaje de respuesta aceptable para una encuesta sin incentivos para su contestación, pero que podría limitar la validez externa de las conclusiones. Además del potencial sesgo de selección, podemos encontrar un sesgo de información relacionado con la «deseabilidad», que se intentó minimizar preguntando solo por percepciones, pero realmente es difícil cuantificar su presencia37. Además, las respuestas relativas a barreras y facilitadores representaban un abanico de posibilidades sustentado en lo conocido en la literatura, pero no exhaustivo, y debería ser estudiado también con un abordaje de investigación cualitativa. Asimismo, el diseño no permite establecer relaciones de causalidad, sino hacer una descripción lo más ajustada posible de la situación de las UD del país en cuanto al proceso de distribución e implementación de GPC y proponer el estudio futuro de algunas características que puedan asociarse a un compromiso más fuerte con esta tarea.
En conclusión, los responsables de las UD son conscientes de la importancia estratégica de las GPC y consideran que tienen una buena calidad metodológica, pero no siempre están de acuerdo en que sus recomendaciones sean aplicables y tengan en cuenta el contexto asistencial ni la perspectiva del paciente. Además ven a los tutores como los responsables principales de las estrategias de implementación de las GPC. El esfuerzo que dice hacer la propia UD para implementar GPC está en relación fundamentalmente con el hecho de que sus responsables hayan participado en la elaboración de GPC, con la necesidad percibida de que los residentes conozcan las GPC y con el hecho de que estas guías se consideren aplicables.
- •
Hay evidencia de que el uso de GPC puede aumentar la calidad de la atención, facilitar la toma de decisiones clínicas más efectivas, eficientes y seguras, mejorar los resultados en salud de los pacientes, la calidad de los cuidados o los costes derivados de ciertos procesos.
- •
El uso de las GPC y la adopción de las recomendaciones por parte de los profesionales sanitarios es limitada. Aunque el manejo de GPC es un punto clave en los programas formativos de los residentes de MFyC, el uso que se hace de ellas, tanto por los residentes como por los tutores, es limitado.
- •
La falta de adopción de las recomendaciones de las GPC también se da durante la especialización de los médicos, considerando barreras para su implementación la falta de tiempo, la falta de habilidades, el desconocimiento, una deficiente actitud hacia el aprendizaje autodirigido y escaso interés hacia las GPC.
- •
Conocer el papel que consideran que tienen las unidades docentes multiprofesionales de atención familiar y comunitaria en la implementación de las recomendaciones y de las GPC por parte de los residentes.
- •
Los responsables de las UD consideran trascendente que los residentes conozcan y apliquen las recomendaciones de las principales GPC al finalizar su periodo formativo, y ven al tutor como responsable principal de esta tarea, considerando oportuna la participación institucional y asumiendo en menor medida la responsabilidad de la propia UD.
- •
El esfuerzo que dice hacer la propia UD para implementar GPC está en relación fundamentalmente con que sus responsables hayan participado en la elaboración de GPC, con la necesidad percibida de que los residentes conozcan las GPC y con que estas guías se consideren aplicables.
- •
Todo ello debería facilitar una reflexión en las UD sobre su contexto y su papel en este proceso.
Este estudio ha sido financiado por el Instituto de Salud Carlos III mediante el proyecto «PI11/0477», RD12/0001/0012, RD16/0001/0004 cofinanciado por el Fondo Europeo de Desarrollo Regional (FEDER), «Una manera de hacer Europa».
AutoríaICG, GAC, JMF y EPC diseñaron el estudio y participaron en su desarrollo y coordinación. JALR y JGM participaron en diferentes fases del trabajo de campo. GAC, JMF e IDC realizaron el análisis y escribieron la versión final del manuscrito. JALR y EPC colaboraron en la interpretación de los datos y en la revisión del manuscrito. Todos los autores han aprobado la versión final del manuscrito.
Conflicto de interesesNinguno.
A todos los profesionales de las unidades docentes multiprofesionales de atención familiar y comunitaria por su colaboración.