Caso clínico
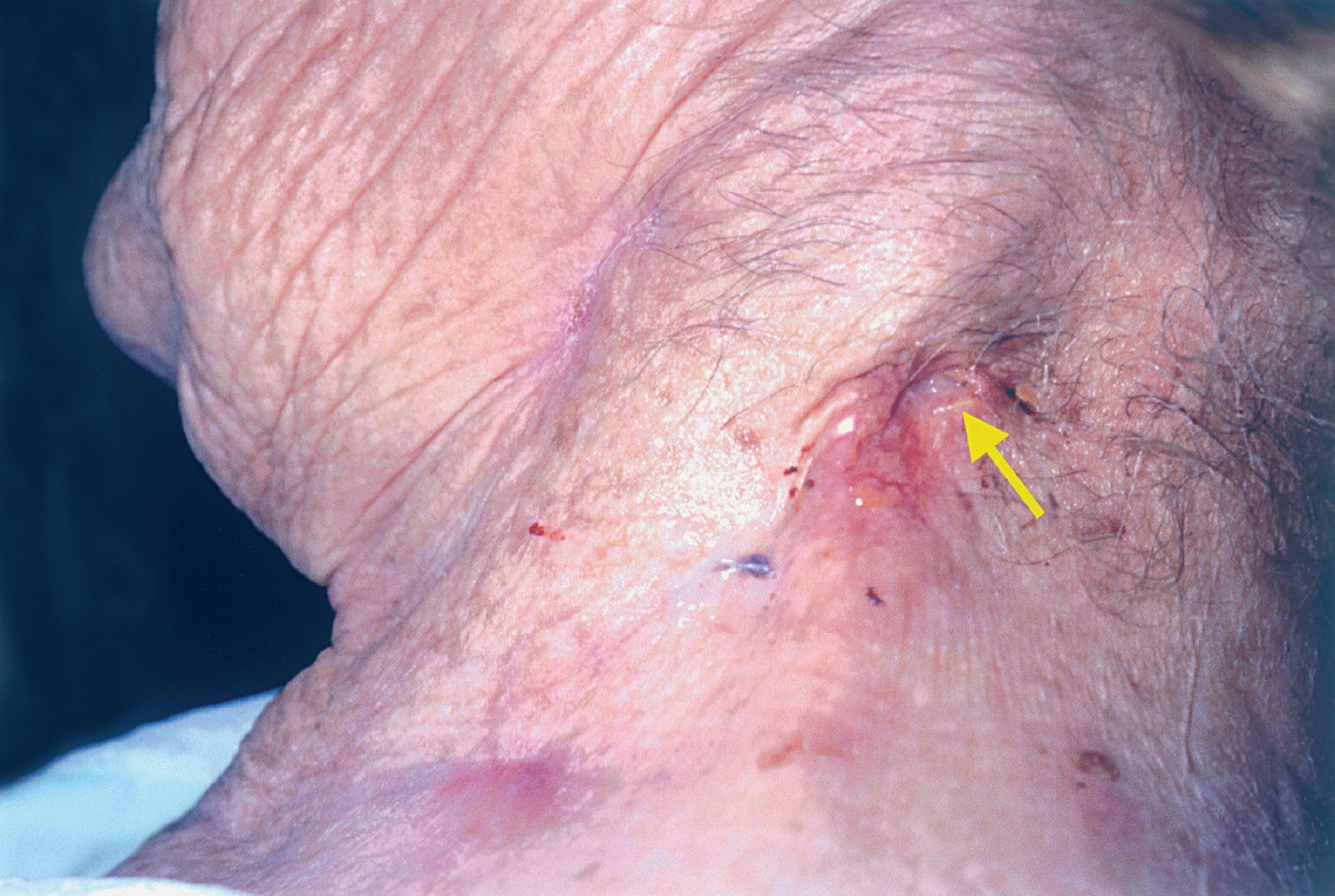
Una mujer de 83 años, con antecedentes de hipertensión arterial (HTA), consultó por una lesión cutánea localizada en la región laterocervical izquierda de varios meses de evolución. La lesión había crecido paulatinamente hasta ulcerar la superficie cutánea, con varios episodios posteriores de supuración; no presentaba fiebre ni otra sintomatología general asociada. La paciente había recibido tratamiento con antibióticos tópicos y orales sin mejoría. Refería, asimismo, que durante la juventud presentó lesiones similares en esta localización, las cuales regresaron dejando cicatrices residuales. En la exploración se observaba una lesión tuberosa de tonalidad violácea, indurada a la palpación y de 2,5 x 1 cm de diámetro (fig. 1). El centro de la lesión estaba ulcerado, apreciándose un fondo necrótico y profundo que drenaba material purulento a la presión. Adyacente a ella se apreciaban varios orificios fistulosos y cicatrices lineales deprimidas. No presentaba adenopatías palpables y el resto de la exploración física general fue normal.
Figura 1. Lesión ulcerada de tonalidad violácea, infiltrada a la palpación y de 2,5 x 1 cm de diámetro en la región laterocervical izquierda.
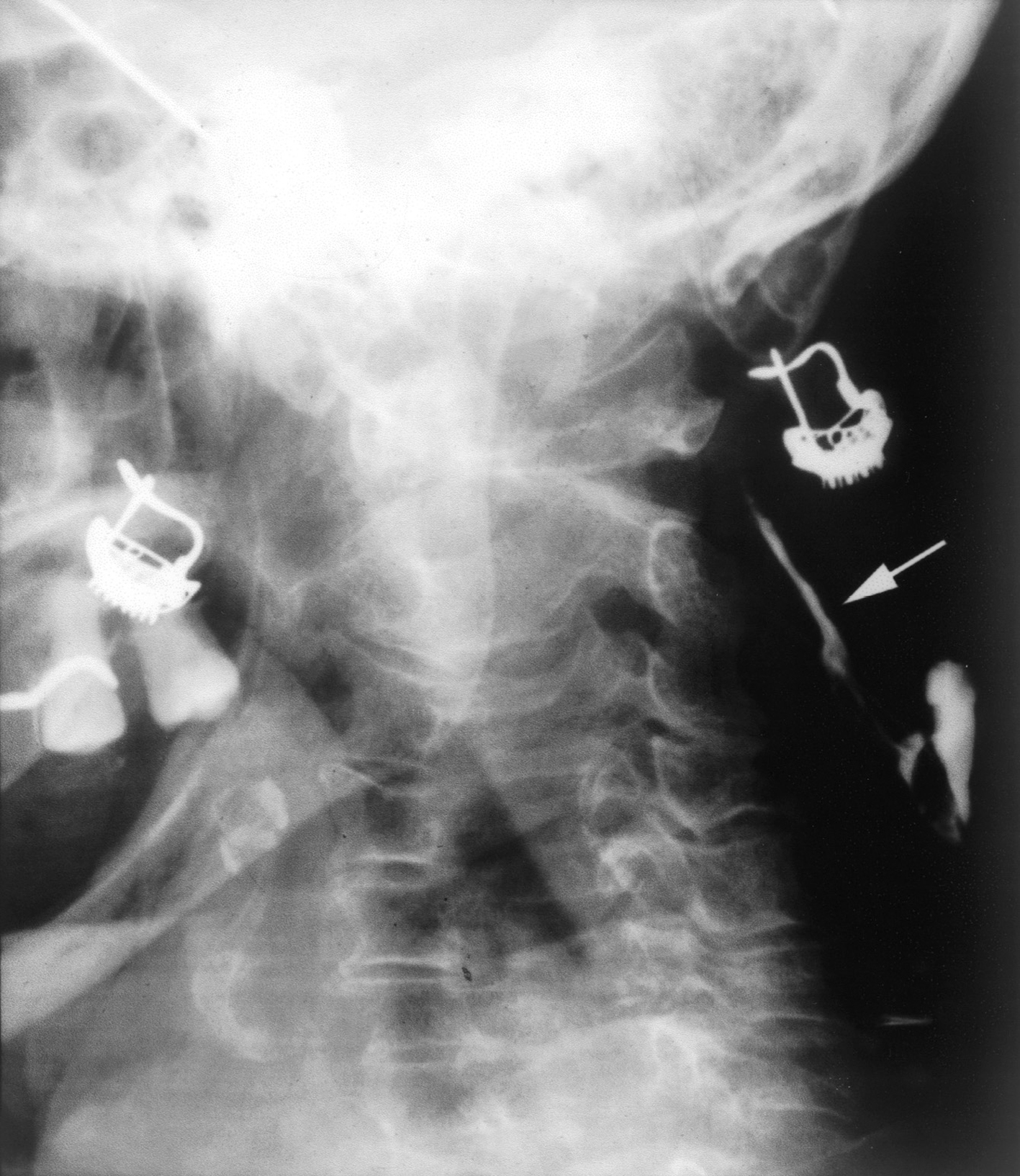
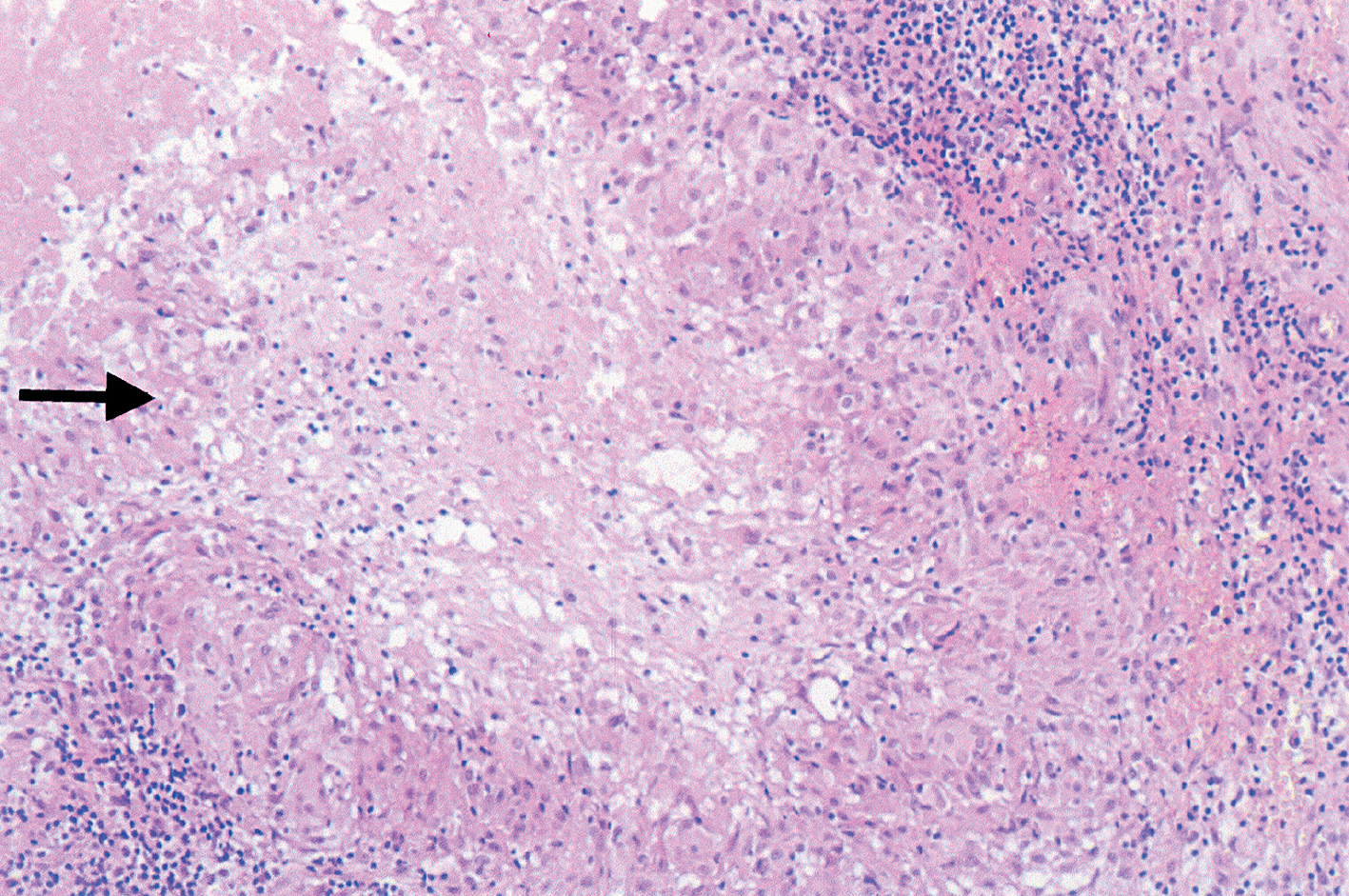
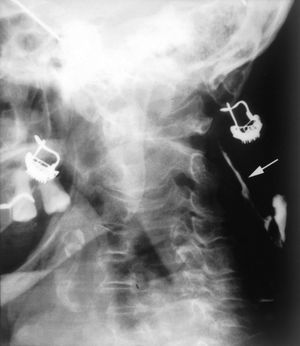
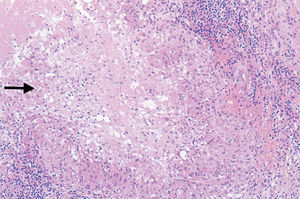
Entre los estudios de laboratorio, incluidos hemograma con fórmula leucocitaria, bioquímica completa, proteinograma y análisis de orina sólo destacaba ácido úrico de 8 mg/dl (normal, 3,4-7 mg/dl). La velocidad de sedimentación globular (VSG) era de 53 mm/h. La prueba de la tuberculina fue positiva, con induración de 25 mm a las 72 h. La radiografía de tórax y la ecografía abdominal no mostraron imágenes patológicas. Las serologías de VIH y sífilis fueron negativas. Mediante la introducción de contrate a través del fondo de la úlcera se observó un trayecto fistuloso de 5 cm (fig. 2). Se realizó biopsia cutánea para estudio anatomopatológico y microbiológico. El examen histopatológico mostraba la presencia en el centro de la lesión de úlceras superficiales y formación de abscesos. En la periferia se evidenciaban granulomas epitelioides con necrosis central localizados a nivel de la dermis profunda (fig. 3). No se detectaron bacilos ácido-alcohol resistentes (BAAR) con la tinción de Ziehl-Neelsen.
Figura 2. Fistulografía. Trayecto fistuloso de 5 cm.
Figura 3. Estudio histopatológico. Granulomas epitelioides con necrosis central en dermis profunda. (Hematoxilina-eosina, x150.)
Diagnóstico y evolución
Los hallazgos clinicoevolutivos, anatomopatológicos e inmunológicos eran indicativos de escrofuloderma (tuberculosis colicuativa cutis). Dicho diagnóstico fue confirmado por el crecimiento en los cultivos del exudado y muestra de la biopsia en medio de Löwenstein-Jensen de colonias de Mycobacterium tuberculosis sensible a todos los fármacos antituberculosos. No se identificó historia sugestiva de tuberculosis previa entre los familiares ni contactos de la paciente. Se instauró tratamiento tuberculostático específico con isoniacida y rifampicina durante 6 meses, complementado con pirazinamida los dos primeros, obteniendo una regresión progresiva hasta la resolución completa de la lesión.
Comentario
La tuberculosis cutánea es una enfermedad poco frecuente en la actualidad. En España supone aproximadamente el 1,5% de la tuberculosis extrapulmonar, representando sólo alrededor del 0,15% de los diagnósticos realizados en las consultas hospitalarias de dermatología1,2. Dentro de la tuberculosis cutánea se distinguen numerosas formas clínicas de presentación relacionadas con varios factores, entre los que destacan esencialmente la vía de infección (exógena o endógena) y la situación inmunitaria del paciente frente a los bacilos3,4. Respecto a este último aspecto, se ha señalado la existencia de un espectro inmunopatológico continuo en la tuberculosis cutánea, desde formas con inmunidad celular moderada-alta (lupus vulgar y tuberculosis verrugosa), hasta formas asociadas a bajo grado de inmunidad celular (escrofuloderma, tuberculosis miliar y tuberculosis orificial)5.
El escrofuloderma habitualmente acontece como resultado de la reactivación de M. tuberculosis en pacientes previamente infectados o sensibilizados. Antiguamente era más frecuente en la infancia, pero en la actualidad se observa en adultos y ancianos; en este último grupo de pacientes en probable relación con la inmunodepresión asociada a la senescencia. El escrofuloderma representa la extensión directa a la piel de un foco tuberculoso subyacente, con mayor frecuencia una linfadenitis tuberculosa. Los ganglios linfáticos más frecuentemente afectados son los cervicales, aunque también pueden afectarse otros territorios ganglionares como axilar, paratraqueal, epitroclear o inguinal3. Asimismo, puede desarrollarse a partir de una tuberculosis ósea, articular o del epidídimo2,6. Con carácter excepcional se puede originar por inoculación exógena de bacilos, hecho atribuido en un caso de escrofuloderma a partir de un foco tuberculoso en el conducto lagrimal7.
Clínicamente, la lesión inicial se manifiesta como un nódulo subcutáneo firme, eritematoso y fácilmente desplazable, que se adhiere fuertemente a la piel y tras reblandecerse la perfora, formando úlceras y fístulas que drenan material caseoso o purulento2. Las úlceras suelen tener bordes socavados y fondo blando y granular7,8. La localización más frecuente es el cuello, en relación con los territorios ganglionares más frecuentemente afectados. La evolución es crónica, aunque pueden regresar espontáneamente las lesiones después de varios años y dejar cicatrices muy características, que permiten realizar un diagnóstico retrospectivo3.
El diagnóstico de la tuberculosis cutánea puede resultar en ocasiones complicado, al no sospecharse dada su rareza. Por otra parte, la existencia de múltiples variantes clínicas motiva que su diagnóstico diferencial sea amplio. En lo que respecta al escrofuloderma, debe plantearse esencialmente con los gomas sifilíticos, algunas micosis profundas (esporotricosis, actinomicosis) y la hidrosadenitis supurativa1. En nuestra paciente, el diagnóstico presuntivo fue efectuado en función de los hallazgos clínico-patológicos e inmunológicos (prueba de la tuberculina), confirmándose con los cultivos microbiológicos. En los casos típicos, el examen histopatológico del escrofuloderma revela granulomas tuberculoides con marcada necrosis en la dermis profunda y periferia, y abscesos superficiales y ulceración en el centro de la lesión2,8. Los BAAR se identifican mediante tinciones específicas en aproximadamente la mitad de los casos1. La prueba de la tuberculina suele ser muy positiva. En los últimos años, diversos estudios han demostrado la utilidad de la reacción en cadena de la polimerasa (PCR) para detectar ADN de M. tuberculosis en lesiones de lupus vulgar y escrofuloderma9,10. Esta técnica podría resultar útil para establecer un diagnóstico rápido e instauración terapéutica precoz, especialmente en las formas paucibacilares, cuando fracasen los métodos convencionales.
En resumen, aportamos un nuevo caso de escrofuloderma resaltando que, aunque al igual que otras formas de tuberculosis cutánea es actualmente una entidad muy infrecuente en nuestro medio, debemos tenerla presente para realizar un diagnóstico precoz y rápida instauración del tratamiento específico.