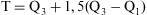Identificar pacientes hiperconsumidores de farmacia en atención primaria, describir las diferencias epidemiológicas entre pacientes normoconsumidores e hiperconsumidores e investigar la capacidad explicativa del sistema de ajuste de riesgos ACG (Adjusted Clinical Groups) sobre la variabilidad del gasto farmacéutico para ambos grupos de pacientes.
DiseñoEstudio observacional retrospectivo.
Emplazamiento23 centros de salud de Aragón, Baleares y Cataluña.
ParticipantesSe incluyeron 286.450 pacientes atendidos al menos una vez en 2005.
MedicionesSe analizaron variables demográficas, de consumo farmacéutico y de casuística (ACG® 7.1). Se identificaron pacientes hiperconsumidores a partir del rango intercuartílico. Se construyó un modelo de regresión lineal, para conocer la capacidad explicativa del ACG sobre el consumo farmacéutico. El mismo modelo se aplicó para la estratificación según variables del profesional, centro de salud y comunidad autónoma.
ResultadosUno de cada 10 pacientes se clasificó como hiperconsumidor. Este grupo fue el causante del 60% del gasto farmacéutico. Se trata de pacientes con 26,3 años más y con mayor comorbilidad que los pacientes normoconsumidores. La capacidad explicativa del ACG sobre el gasto farmacéutico fue llamativamente inferior para el grupo de hiperconsumidores (3 frente a 26% en pacientes normoconsumidores).
ConclusionesHan de investigarse las causas que provocan la falta de adaptación de los ACG al grupo de pacientes hiperconsumidores. Puede que haya circunstancias sociales que influyen sobre la situación clínica de estos pacientes. O, más probablemente, el método utilizado para detectar el hiperconsumo no permita diferenciar adecuadamente, de entre todos los pacientes hiperconsumidores, a aquéllos en los que la enfermedad justifica el gasto realizado.
To identify pharmacy cost outlier patients in Primary Care, describing epidemiological differences between normal users and outliers; and to study the explanatory power of risk adjustment tools based on Adjusted Clinical Groups (ACG) as regards the variability of pharmacy expenditure for both groups of patients.
DesignObservational, retrospective study.
Setting23 health centres located in the regions of Aragon, Catalonia and the Balearic Islands.
ParticipantsThe study sample consisted of 286,450 patients who were seen at least once in 2005.
MeasurementsVariables related to demographic features, pharmacy cost, and case-mix (ACG® 7.1) were collected. Pharmacy cost outliers were selected according to the inter-quartile range method. A linear regression model was developed to measure the explanatory power of ACG. This same model was applied stratifying the population by variables of the physician, the health centre and the region.
ResultsOne out of ten patients was classified as an outlier. This group was responsible for 60% of the total pharmacy expenditure. These outlier patients were 26.3 years older than normal users and had a higher comorbidity. The explanatory power of the ACG classification system was markedly lower −3% vs. 26.4% for normal users-.
ConclusionsFurther research should be done on factors causing a lack of adequacy of ACG among pharmacy outlier patients. Although it could be thought that social circumstances might play a role in the clinical state of patients, it is more likely that the applied trimming method does not allow outliers with justifiable clinical reasons for higher costs to be distinguished from those without them.
Numerosos estudios describen el perfil del paciente hiperfrecuentador de atención primaria (AP), el causante de más de la mitad de las consultas1, pero son escasos los estudios que tratan el hiperconsumo en farmacia y los factores que influyen en él. En un contexto de creciente preocupación en torno al incremento del gasto farmacéutico en AP y las posibles medidas para una gestión eficiente y racional de la prescripción farmacéutica, resulta necesario profundizar en la identificación y conocimiento de los factores que determinan el hiperconsumo de fármacos2.
En el sistema hospitalario, la identificación de pacientes hiperconsumidores denominados outliers se ha llevado a cabo a través de métodos estadísticos de puntos de corte, como la fórmula intercuartílica (RIC)3. La ventaja que presenta este método es que puede aplicarse con variables no paramétricas; a diferencia de otras técnicas que se basan en la desviación estándar de la media4.
Sobre los determinantes del consumo farmacéutico, diversos autores identifican factores relacionados con la población atendida, el profesional y el entorno asistencial5. Los factores relacionados con la población atendida y, más concretamente, el tipo y “carga” de morbilidad de los usuarios se han puesto de manifiesto como determinantes de los patrones de demanda de consumo de fármacos6,7,8. Los métodos existentes en la actualidad para clasificar y medir las características clínicas de los pacientes tienen como objetivo principal el ajuste por casuística. Entre estos métodos, el sistema de ajuste de riesgos ACG (Adjusted Clinical Groups) se considera la herramienta con más potencial para su aplicación en el ámbito de la AP9,10. Este sistema, que se desarrolló en la Universidad de Johns Hopkins de EE. UU., se basa precisamente en la premisa de que el patrón de enfermedad de la población puede ayudar a explicar la variación en el consumo de recursos asistenciales11,12.
Hay diversos estudios nacionales en los que se valida esta herramienta de ajuste de riesgos para variables de consumo de recursos sanitarios, como son las “visitas”, las “pruebas complementarias”, las “derivaciones al especialista” y, en menor medida, el “gasto en farmacia”5,13,14,15,16. Sin embargo, en ningún caso se analiza la capacidad explicativa de esta herramienta para la población hiperconsumidora de fármacos.
Los objetivos de este estudio, en el que participan 3 comunidades autónomas (CCAA) diferentes en cuanto a las estrategias de gestión de servicios de salud (Aragón, Baleares y Cataluña), son los siguientes: a) establecer un método de clasificación que permita detectar pacientes hiperconsumidores; b) describir las diferencias epidemiológicas entre los pacientes normoconsumidores e hiperconsumidores, y c) investigar la capacidad explicativa del sistema de ajuste de riesgos del ACG sobre el consumo en farmacia para los pacientes normoconsumidores e hiperconsumidores de forma diferenciada. Todo esto con el fin de contar con metodologías capaces de identificar precozmente, en el proceso asistencial, a pacientes potencialmente hiperconsumidores que puedan beneficiarse de una aproximación diagnóstica y terapéutica diferenciada17, multidisciplinar y basada en un concepto global del estado de salud18.
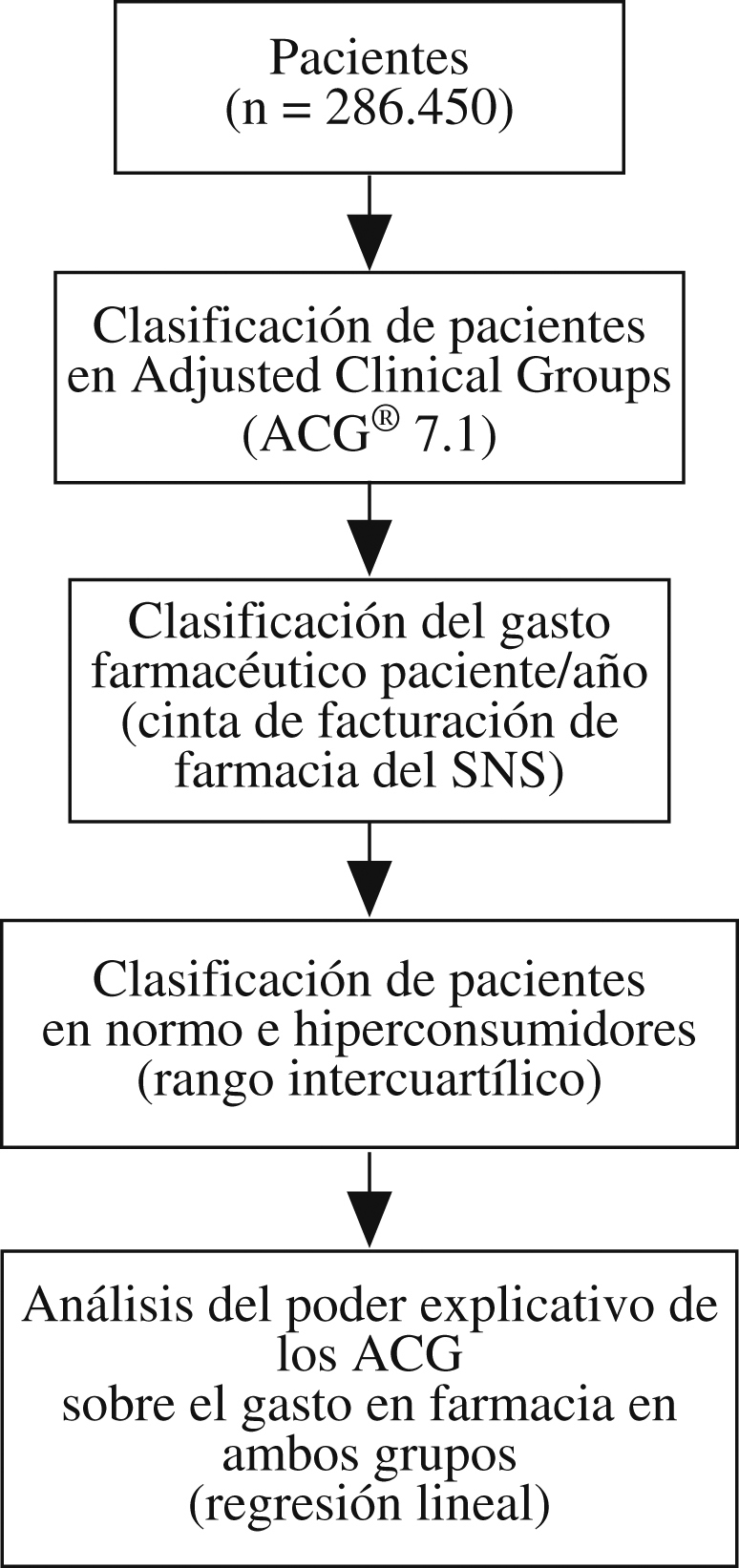
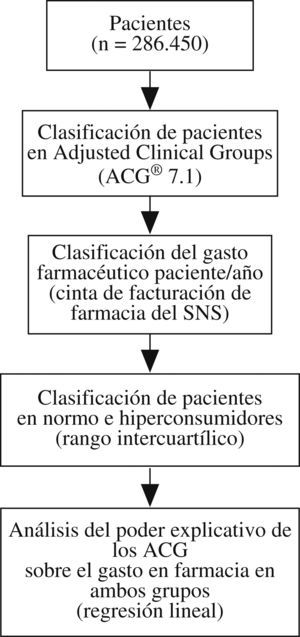
Material y métodosEl estudio tuvo un diseño observacional transversal con recogida de datos retrospectiva. Éste se basa en la información proveniente de las historias clínicas informatizadas de AP del año 2005 de los sistemas sanitarios de Aragón, Cataluña y Baleares. Se seleccionaron centros con experiencia superior a 2 años en utilización de historias clínicas informatizadas, recogidas a través del sistema informático OMI-AP con el fin de obtener una muestra homogénea en cuanto a la calidad de los registros: 23 centros en total (10 centros en Aragón, 5 centros en Cataluña y 8 centros en Baleares). Se incluyeron todos los pacientes asignados a estos centros y atendidos al menos una vez durante ese año, en total 293.358, y se eliminaron los casos duplicados (0,2%) y los que no tenían diagnóstico asignado (5,6%). La población de estudio quedó finalmente compuesta por 286.450 pacientes. Para cada paciente se registraron variables demográficas (edad, sexo), variables de consumo (gasto en farmacia) y variables de perfil casuístico y comorbilidad. La medición de la casuística se realizó al definir el episodio como un proceso de atención de una enfermedad o una demanda explícita realizada por el paciente a través de un contacto con los servicios sanitarios. Se registraron los diagnósticos o los motivos de consultas y se codificaron según la Clasificación Internacional de AP (CIAP)16. Posteriormente se realizó una conversión (mapping) de la CIAP a la Clasificación Internacional de Enfermedades, novena revisión, modificación clínica (CIE-9-MC). El conjunto de las variables edad, sexo y diagnóstico permitieron asignar a cada paciente una única categoría ACG a través del algoritmo de funcionamiento del agrupador ACG (versión 7.1), tras la clasificación inicial de los sujetos en 32 ADG (Aggregate Diagnosis Groups). Además, se recogieron variables del profesional médico (sexo, años de ejercicio profesional y tipo de especialización) y del centro de salud (acreditación docente, presencia de médicos especialistas en formación y ámbito geográfico). La variable principal de medida, denominada “gasto total en farmacia por paciente”, recoge el precio de venta al público (PVP) de medicamentos, efectos y accesorios consumidos por los pacientes y se obtuvo a través del cruce entre la base de datos de facturación de las oficinas de farmacia y la base de datos de pacientes de OMI-AP. Se cruzaron las tablas mediante el identificador de tarjeta sanitaria de los pacientes, se asignó un identificador secuencial a cada paciente y finalmente se eliminaron todos los datos identificativos de éstos para asegurar la confidencialidad de la información.
. |
Esquema general del estudio. Diseño multicéntrico retrospectivo basado en historias clínicas informatizadas (sistema informático OMI-AP) de pacientes que utilizaron los servicios de atención primaria en 2005, correspondientes a 23 centros de salud ubicados en Aragón, Baleares y Cataluña.
La identificación de pacientes de gasto anormalmente elevado se realizó a partir del punto de corte (T) de los casos extremos:
Q 3 y Q 1 son los cuartiles tercero y primero de la distribución del gasto en farmacia en la muestra. Se consideraron pacientes hiperconsumidores aquellos que superaron los 990 € en el año de estudio.En la primera fase del análisis se realizó un estudio descriptivo de las variables tanto para el total como para cada grupo de pacientes (normoconsumidor o hiperconsumidor), en el que se calcularon medias, medianas y desviaciones típicas de las variables continuas, y la distribución de frecuencias de las variables categóricas. Para el análisis del gasto en farmacia por grupos de edad, se utilizaron estadísticas de tendencia central (estimador consistente del grupo M de Huber) basados en el método de máxima verosimilitud, debido a la presencia de valores extremos que provocan una sobreestimación de la media aritmética. Se analizaron las diferencias por sexo y CCAA mediante el test de la t de Student o el ANOVA cuando la variable era continua y seguía una distribución normal y mediante el test de la U de Mann-Whitney y la prueba H de Kruskal Wallis cuando la variable era continua pero no seguía una distribución normal. El supuesto de normalidad se comprobó mediante el contraste habitual de Kolmogorov-Smirnov con la corrección de Lilliford. Para las variables cualitativas (sexo, categoría ADG y ACG) estas diferencias se analizaron mediante un contraste con el test de la χ2, y se realizó posteriormente un estudio de residuos cuando las diferencias fueron significativas.
Para explicar la variabilidad del gasto en farmacia, se construyó un modelo de regresión lineal tanto para el grupo de pacientes normoconsumidores como para los pacientes hiperconsumidores. Se utilizó como variable dependiente el logaritmo del gasto en farmacia a fin de normalizar su distribución. La categoría ACG asignada a cada paciente se consideró como variable independiente. Se aplicó el mismo modelo de regresión estratificando por variables del profesional, el centro de salud y las CCAA correspondientes con el fin de conocer la capacidad explicativa que sobre el consumo farmacéutico tienen los ACG en diferentes grupos poblacionales. El análisis estadístico se estableció con un grado de significación del 5%, mediante el programa SPSS 15.0.
ResultadosDe los 286.450 pacientes que se incluyeron, el 45,9% eran varones y el 54,1% eran mujeres. La edad media de la muestra fue de 42,9 años (intervalo de confianza [IC] del 95%, rango de 42,8 a 42,9). El 21,7% superó los 64 años de edad, con un índice de envejecimiento de 0,9 (>64 años/<25 años = 0,9). Al considerar la población asignada a los centros de estudio de las 3 CCAA, la intensidad de uso (medida a través de la proporción de población atendida) fue del 75%; por otro lado, el 13,4% de los participantes no generó gasto farmacéutico. Los 10 grupos del ACG más prevalentes incluyeron al 55,0% de la población de estudio y se detectaron diferencias significativas en su distribución entre las CCAA (p = 0,000).
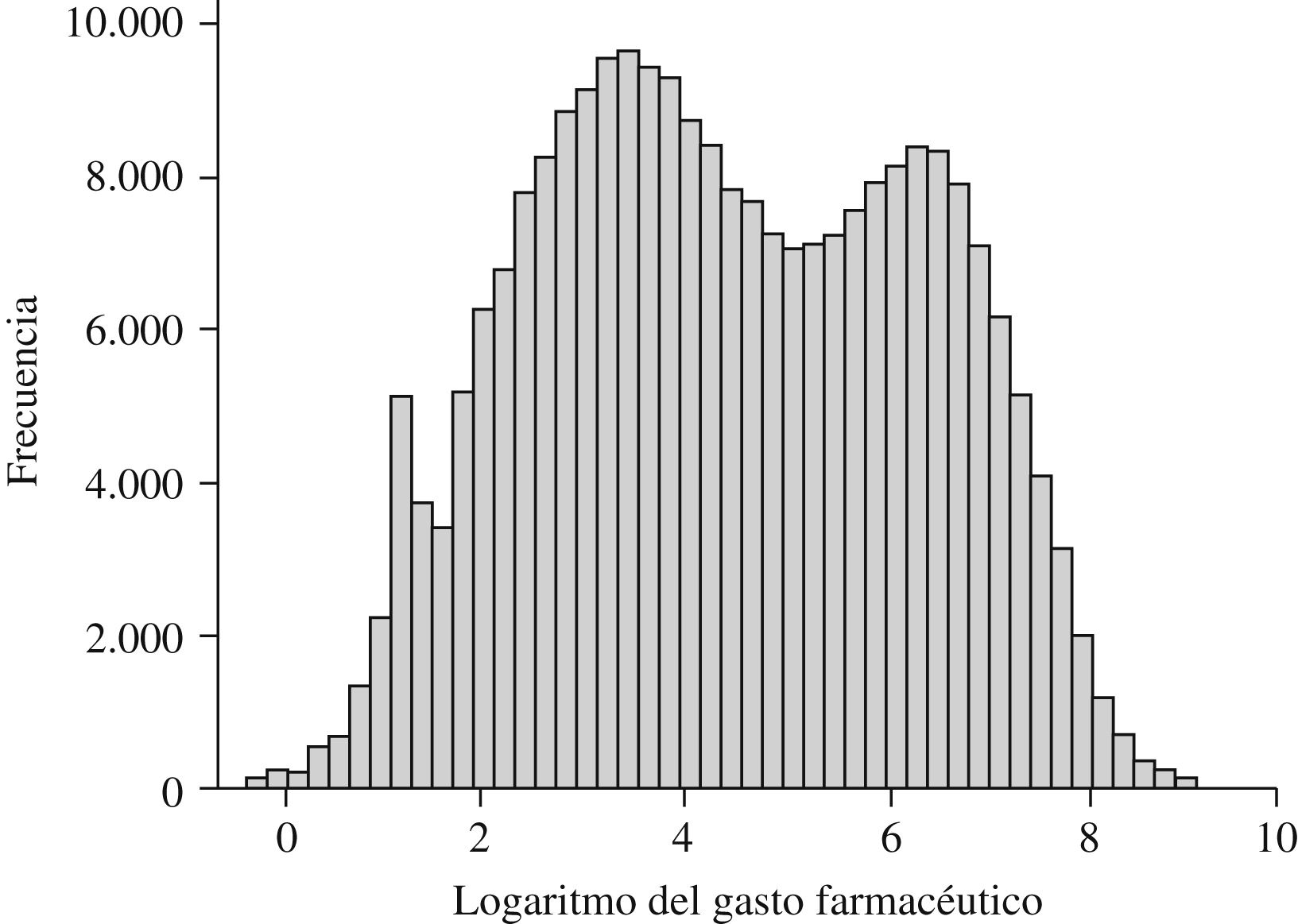
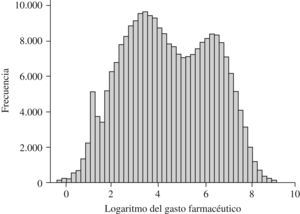
La distribución logarítmica del gasto en farmacia (figura 1) muestra el solapamiento de 2 poblaciones normales en el que el punto de inflexión coincide aproximadamente con el punto de corte de los casos extremos, que se sitúan entre 900 y 1.000 € anuales. Esto corrobora la coexistencia de 2 poblaciones: normoconsumidores e hiperconsumidores. Se deduce del análisis de estos 2 grupos poblacionales que uno de cada 10 pacientes es hiperconsumidor, que la población hiperconsumidora es causante del 60% del gasto farmacéutico total, que ésta última es, en término medio, 26,3 años mayor (IC del 95%, rango de 26,3 a 26,4) que la población normoconsumidora; también se deduce que los pacientes hiperconsumidores tienen una mayor comorbilidad, medida a través del número de ADG (6,8 ADG frente a 4,3 ADG) (tabla 1).
Figura 1. Distribución logarítmica del gasto en farmacia de la población.
Tabla 1. Características generales de los pacientes según el tipo de consumo *
| Normoconsumidor | Hiperconsumidor | |||
| Pacientes | 259.524 (90,6%) | 26.926 (9,4%) | ||
| Gasto en farmacia (€) | 38.116.695,3 (42,3%) | 51.956.941,1 (57,7%) | ||
| Media | IC del 95% | Media | IC del 95% | |
| Sexo (mujeres %) | 55,0 | 54,82–55,2 | 57,5 | 57,3–57,6 |
| Edad | 41,9 | 41,9–42,1 | 68,3 | 68,1–68,5 |
| Número de ADG | 4,3 | 4,3–4,3 | 6,8 | 6,8–6,9 |
| Gasto en farmacia (€) | 172,3 | 171,3–173,3 | 1.928,9 | 1.913,5–1.944,4 |
ADG: aggregate diagnosis groups; IC: intervalo de confianza.
* El contraste de χ2 en el caso de los porcentajes y del contraste H de Kruskal Wallis para las variables contiuas tienen una p<0,001 ya que no siguen la distribución normal.
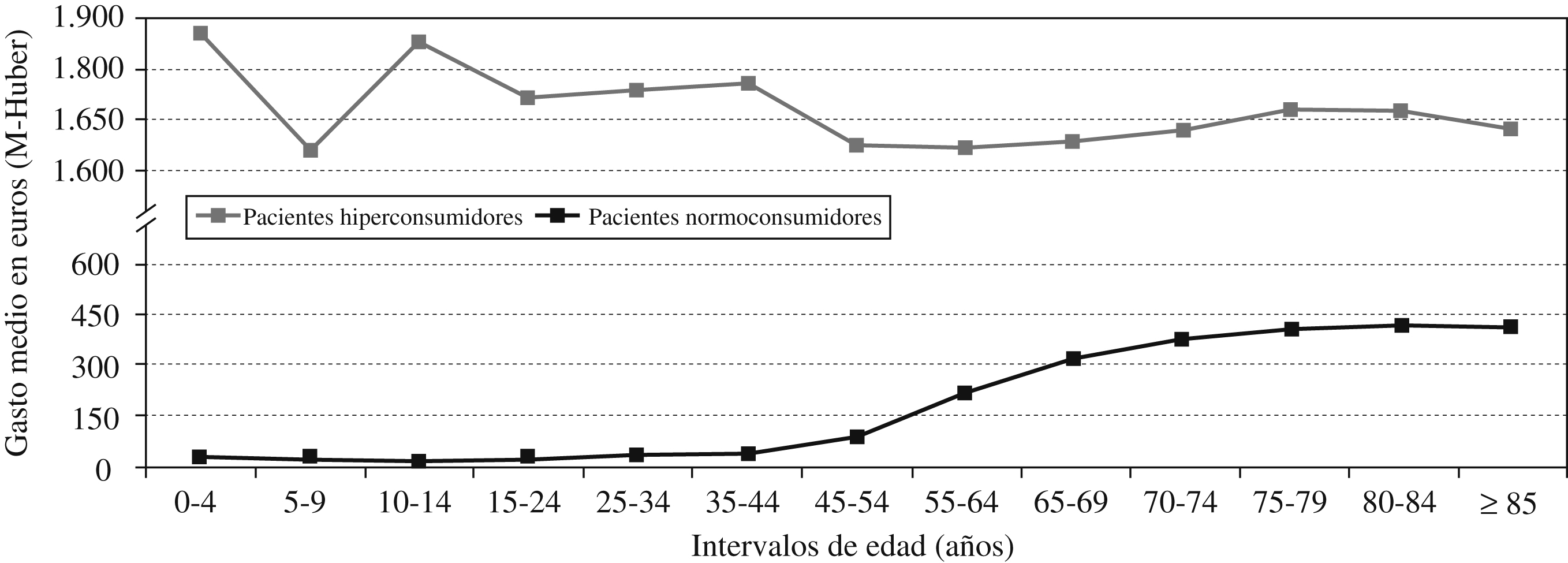
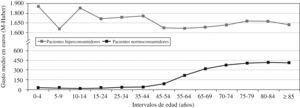
En la relación entre consumo y edad también se observan diferencias. Mientras que la curva de distribución del gasto está relacionada con todas las edades de la vida, y crece sistemáticamente entre los 35 y 65 años, en el grupo de pacientes hiperconsumidores no se observa ningún patrón de comportamiento específico (figura 2).
Figura 2. Patrón de consumo medido en gasto y edad.
En cuanto a la capacidad explicativa de la clasificación ACG sobre el gasto en farmacia, si bien para el grupo de normoconsumidores fue del 26,4%, en el grupo de hiperconsumidores no superó el 3,0%. Al estratificar por características del profesional o del centro, se observaron diferencias entre los coeficientes en estos 2 grupos; mientras que en la población normoconsumidora la capacidad explicativa del ACG sobre el gasto en farmacia disminuyó al 20,0 o 25,0%, las cifras en la población hiperconsumidora disminuyeron aún más, por lo que no se pudo explicar más del 0,8% del gasto farmacéutico (tabla 2).
Tabla 2. Capacidad explicativa de los sistemas de clasificación de pacientes ambulatorios sobre el gasto farmacéutico según los estratos poblacionales y el tipo de consumidor *
| r2 | ||
| Normoconsumidor (%) | Hiperconsumidor (%) | |
| Total | 26,4 | 3,0 |
| Profesional | ||
| Tipo de especialización | ||
| MIR | 21,7 | 0,2 |
| No MIR | 20,2 | 0,3 |
| Sexo | ||
| Varón | 20,5 | 0,1 |
| Mujer | 21,1 | 0,1 |
| Años de ejercicio profesional | ||
| <5 | 20,6 | 0,5 |
| 5 a 15 | 24,5 | 0,1 |
| >15 | 18,9 | 0,1 |
| Centro de salud | ||
| Presencia de residentes | ||
| Sí | 21,0 | 0,0 |
| No | 21,1 | 0,1 |
| Ámbito geográfico | ||
| Rural | 20,0 | 0,0 |
| Urbano | 21,2 | 0,1 |
| Acreditación docente | ||
| Sí | 21,0 | 0,0 |
| No | 21,1 | 0,1 |
| Comunidad autónoma | ||
| Aragón | 21,7 | 0,2 |
| Mallorca | 16,7 | 0,0 |
| Cataluña | 24,7 | 0,8 |
MIR: médico interno residente; r2: coeficiente de correlación.
* Transformación de la variable dependiente “gasto farmacéutico”: logaritmo neperiano.
El estudio del hiperconsumo en farmacia representa una preocupación generalizada para gestores y profesionales sanitarios, en la medida en que se evalúa a éstos últimos según sus patrones de prescripción farmacéutica. La informatización de las consultas de AP ofrece una mayor disponibilidad de bases de datos y una excelente oportunidad para avanzar en el conocimiento de los factores que determinan un uso inadecuado de recursos sanitarios19.
Se han encontrado estudios que relacionan la morbilidad con el gasto en farmacia, pero no centrados en el diseño y validación de métodos de identificación de pacientes hiperconsumidores de farmacia en AP. Este artículo representa, por tanto, una aproximación de interés basada en el método del rango intercuartílico (RIC).
En este estudio se encontró un 10% de usuarios clasificados como hiperconsumidores y que consumen, por sí solos, el 60% del coste farmacéutico total. En AP son escasos los estudios que abordan el análisis del hiperconsumo farmacéutico. Habría que remitirse al ámbito de las unidades de cuidados intensivos para encontrar cifras similares20.
Las características demográficas de la población hiperconsumidora de farmacia de este estudio coinciden con los rasgos del paciente hiperfrecuentador descrito por otros estudios; mujeres de edad avanzada que tienen enfermedades crónicas14,21,22. En efecto, la correlación positiva entre la frecuentación y el gasto farmacéutico se ha puesto ya de manifiesto15.
Otro de los resultados más destacable es la falta de adaptación de la herramienta ACG a este grupo específico de pacientes. La capacidad explicativa para pacientes normoconsumidores coincide con estudios previos (r2 = de 20 al 40%)14,15. Sin embargo, en la población hiperconsumidora es prácticamente nula, incluso cuando se agrupa a la población según características del profesional y del centro de salud estudiados.
El carácter multicéntrico y el tamaño muestral aportan validez a este estudio. Además, la calidad de la muestra estudiada se refuerza por el hecho de que la intensidad de uso23,24, la proporción de mujeres, el índice de envejecimiento y la distribución de pacientes según ACG25 se enmarquen dentro de los parámetros esperables en un centro de AP y coincidan con estudios previos de ámbito internacional.
Una parte significativa de la población de estudio (13,4%) no tiene gasto farmacéutico asignado, como sucede en estudios previos13. Esto se justifica, probablemente, por el elevado porcentaje de consultas programadas para actividades preventivas y administrativas, que llega a alcanzar un tercio de la muestra.
En cuanto a los factores potencialmente limitantes, se consideran la existencia de casi un 2% de pacientes sin afección asignada, los criterios de inclusión y exclusión y el método de conversión de los diagnósticos de CIAP a CIE-9-MC utilizados.
Los resultados de este estudio se han de interpretar con la necesaria prudencia. Se considera especialmente necesario investigar en profundidad las causas que provocan la falta de adaptación de la herramienta del ACG al grupo de pacientes hiperconsumidores. Puede que el método estadístico utilizado haga que entre los pacientes definidos como hiperconsumidores, haya algunos en los que las circunstancias sociales, económicas, culturales, etc. influyan sobre la propia situación clínica. O, más probablemente, puede que el sistema de clasificación de pacientes utilizado para detectar el hiperconsumo no permita diferenciar adecuadamente aquellos pacientes en los que la morbilidad justifica el gasto realizado del resto de pacientes hiperconsumidores. Es necesario, por tanto, avanzar en la aplicación de otros métodos que permitan responder a estas cuestiones. En este sentido, recientes publicaciones7,8 abren una nueva vía al haber puesto de manifiesto que los CRG (Clinical Risk Groups), otro sistema de agrupación de diagnósticos, tienen una capacidad explicativa sobre el gasto en farmacia equivalente a los ACG.
Esta línea de investigación tiene especial importancia porque se trata de un grupo poblacional que consume, por sí sólo, un volumen importante del gasto farmacéutico y porque estas metodologías empiezan a utilizarse, de forma extensiva, como herramientas de apoyo a la gestión sanitaria fuera del contexto sanitario en el que se desarrollaron.
FinanciaciónTrabajo financiado por el Instituto de Salud Carlos III (FIS PI052752)
Agradecimientos
Aza M, Bordonaba D, Corbacho MS, González F, Lallana MJ, Magdalena J, Oliván B, Poblador B.
Frías X, González JA, Llausí R, Llopart JR, Navarro R, Ruano I, Serrat J, Velasco S.
Juan V, Mir M, Pérez JA, Martín MV, Medina D, Pou J, De Pablo J, Zaforteza M.
Lo conocido sobre el tema• El ACG es una herramienta de ajuste de casuística en el ámbito de la atención primaria y su validez se ha comprobado en la situación de la práctica clínica habitual.
• La identificación precoz de pacientes hiperconsumidores en el proceso asistencial, permite una aproximación diagnóstica y terapéutica diferenciada, multidisciplinar y basada en un concepto global del estado de salud.
• El análisis de la utilización de servicios sanitarios por los pacientes hiperconsumidores se ha desarrollado ampliamente en el ámbito hospitalario para variables de estancia media y a través del método estadístico de RIC.
• Una descripción de la población de AP según variables de gasto farmacéutico que ha puesto de manifiesto que, en este entorno asistencial, un 10% de los pacientes puede considerarse hiperconsumidor y causante del 60% del gasto farmacéutico.
• Se observan diferencias importantes en el poder explicativo de los ACG entre los grupos de población que se definen como normoconsumidores e hiperconsumidores en tanto que para los primeros es de un 21,2% y para el grupo de hiperconsumidores no supera el 0,3%.
• Un análisis estratificado por características del profesional y del centro de salud muestra que aún hay diferencias en la capacidad explicativa de los ACG sobre el consumo farmacéutico para ambos grupos.
Recibido 24 Octubre 2008
Aceptado 7 Enero 2009
Autor para correspondencia. sprados.iacs@aragon.es